Bronchopneumopathie chronique obstructive (BPCO) : prise en charge

Mise à jour par la HAS
01/11/2019
Synthèse par ebmfrance
11/01/2022
Thématiques
À retenir
- Le sevrage tabagique est le principal traitement susceptible de ralentir la progression de la maladie.
- L'activité physique et les vaccinations antigrippale et antipneumococcique sont indispensables.
- La réadaptation respiratoire doit être proposée à tout patient dyspnéique.
- Les bronchodilatateurs peuvent améliorer les symptômes. Le maniement du dispositif d'inhalation doit être expliqué au patient puis vérifié à chaque occasion.
- Ne pas prescrire de corticostéroïde inhalé seul ni de corticostéroïdes oraux au long cours (surrisque de pneumopathie).
- Pour le diagnostic de la BPCO : voir has0051f.
- Pour le diagnostic et la prise en charge d'une exacerbation de BPCO : voir has0003f.
Synthèse
Figure 1. Prise en charge globale d'un patient atteint de BPCO à l'état stable
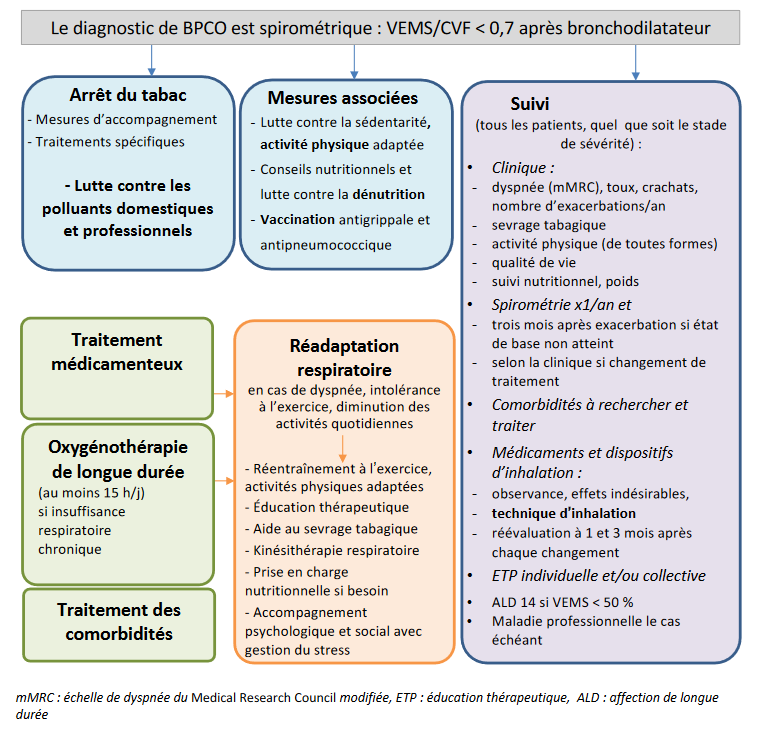
Traitement non médicamenteux
Sevrage tabagique et prise en charge des facteurs de risque
- L'arrêt du tabac est le principal traitement susceptible de ralentir le déclin du volume expiratoire maximal à la première seconde (VEMS).
- Pour l'aide au sevrage tabagique : voir has0029f.
- Prendre en charge les autres facteurs de risque : exposition au cannabis, polluants en particulier professionnels (avis du médecin du travail après l'accord du patient).
Vaccination antigrippale et antipneumococcique
- La vaccination contre la grippe et contre le pneumocoque prévient les exacerbations.
Activité physique
- La pratique de l'activité physique améliore la dyspnée, la tolérance à l'exercice et la qualité de vie.
- Encourager la pratique d'une activité physique, notamment dans la vie quotidienne (escaliers, ménage, jardinage, augmentation du temps de marche quotidien).
- Prescrire une activité physique adaptée (APA) si besoin.
Conseils nutritionnels et lutte contre la dénutrition
- Chez un patient ayant une BPCO, les besoins énergétiques sont majorés en raison d'un hypermétabolisme de repos.
- La dénutrition (IMC < 21 chez le patient ayant une BPCO), la maigreur ou la perte de poids ont un impact pronostique négatif.
- Conseils nutritionnels pour tout patient ayant une BPCO :
- enrichir les repas (énergie, protéines)
- fractionner les prises alimentaires (surtout en cas de dyspnée per et post-prandiale et d'inconfort digestif ou de difficultés à manger)
- boire régulièrement, boire davantage durant l'effort ou en cas de fatigue
- limiter les cuissons et préparations exposant à des émanations irritantes pour les voies aériennes (barbecue, plancha, vapeurs ou poussières diverses, etc.)
- En cas de dénutrition, de diminution des ingesta, de maigreur :
- recours aux compléments nutritionnels oraux d'emblée
- orientation vers le diététicien
Éducation thérapeutique
- Définir et mettre en œuvre avec le patient un programme personnalisé d'éducation thérapeutique (ETP) pour lui apprendre l'autogestion de sa maladie chronique.
- Quelques outils pour l'éducation thérapeutique :
- liste des compétences à acquérir chez un patient BPCO
- plan d'action en cas d'exacerbation
- vidéos de démonstration du maniement des dispositifs d'inhalation
Réadaptation respiratoire
- Les mesures précitées peuvent se faire dans le cadre d'une réadaptation respiratoire.
- Indications :
- dyspnée
- intolérance à l'exercice
- réduction des activités sociales en rapport avec la BPCO
- après une exacerbation, en particulier si celle-ci a conduit à une hospitalisation
- Mise en œuvre : voir la carte des structures de réadaptation respiratoire.
- Bénéfices : la réadaptation respiratoire améliore la dyspnée, la capacité d'exercice et la qualité de vie. Prescrite après une exacerbation, elle diminue le nombre de réhospitalisations et pourrait réduire la mortalité.
Autres mesures
- Prise en charge des comorbidités.
- Evaluation des besoins psycho-sociaux (avis du médecin du travail, présence d'un aidant, assistant de service social...).
- Eventuellement reconnaissance en maladie professionnelle ou ALD.
- Démarche palliative : aborder la question de la personne de confiance, des directives anticipées et des soins palliatifs suffisamment tôt dans le parcours de soins.
Traitement médicamenteux
- Les bronchodilatateurs soulagent la dyspnée et peuvent réduire les exacerbations.
- Ne pas prescrire de corticostéroïdes inhalés seuls (pas d'effet sur le déclin du VEMS ni sur la mortalité, et prescrits au long cours ils augmentent le risque de pneumonie).
Stratégie thérapeutique
Figure 2. Traitement médicamenteux de la BPCO à l'état stable
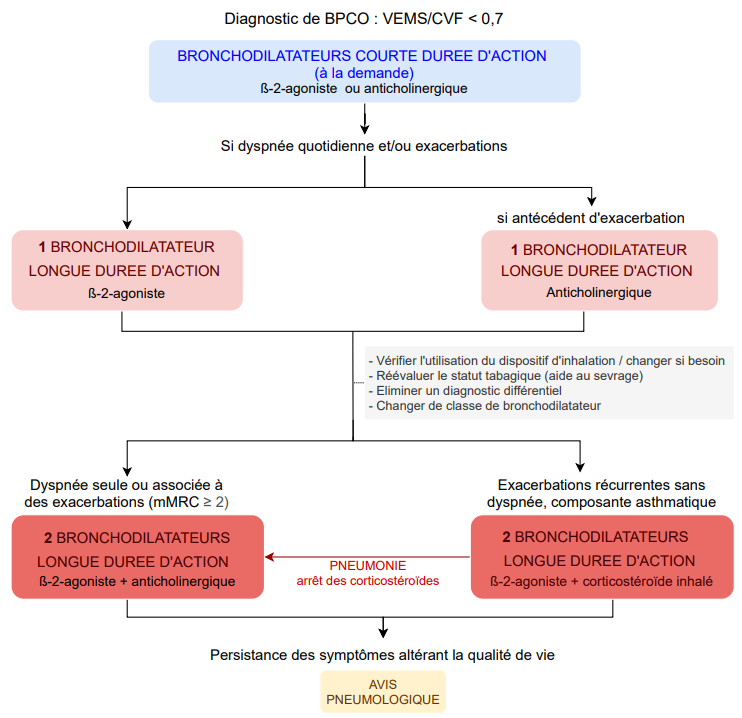
- Avant toute escalade, en cas de réponse insuffisante, il est nécessaire de :
- vérifier la technique d'inhalation : changer de dispositif d'inhalation voire proposer l'utilisation d'une chambre d'inhalation (non remboursable chez l'adulte)
- vérifier la prise en charge du tabagisme
- éliminer un diagnostic différentiel ou associé (voir has0051f#sDiagnosticdifferentiel)
- 1re intention : monothérapie à la demande
- bronchodilatateur de courte durée d'action (BDCA) en cas de dyspnée, de limitation à l'effort
- il existe 2 classes : β-2-agonistes (BACA) et anticholinergiques (AMCA)
- 2e intention : monothérapie en continu
- bronchodilatateur de longue durée d'action (BDLA) si dyspnée quotidienne et/ou en cas d'exacerbations, malgré l'utilisation pluriquotidienne de BDCA
- il existe 2 classes : β-2-agonistes (BALA) et anticholinergiques (AMLA)
- préférer un AMLA si antécédent d'exacerbation
- changer de classe en cas d'inefficacité
- 3e intention : bithérapie
- 2 BDLA (AMLA + BALA) si le symptôme principal est la dyspnée, seule ou associée à des exacerbations (mMRC ≥ 2)
- 1 BALA + 1 corticostéroïde inhalé (CSI) : en cas d'exacerbations récurrentes sans dyspnée significative et de composante asthmatique. Arrêter les corticostéroïdes inhalés en cas de pneumonie
- 4e intention : sur prescription initiale par un pneumologue
- trithérapie AMLA + BALA + CSI en cas de persistance des exacerbations
- théophylline en cas de persistance de la dyspnée sans exacerbation ou chez les patients qui ne peuvent pas prendre de médicament inhalé
- Azythromycine (antibioprophylaxie au long cours) : sur avis pneumologique chez les sujets qui continuent d'avoir des exacerbations avec expectoration fréquentes (> 4 par an) ou prolongées ou nécessitant une hospitalisation.
Médicaments disponibles
- Les molécules disponibles sont listées sur le tableau 1 .
- Le maniement du dispositif d'inhalation doit être expliqué au patient puis vérifié à chaque occasion. Voir les vidéos de démonstration du maniement des dispositifs d'inhalation.
Tableau 1. BPCO - Traitements bronchodilatateurs
| Bronchodilatateurs COURTE DUREE D'ACTION | Bronchodilatateurs LONGUE DUREE D'ACTION | |||
| DCI | Nom commercial | DCI | Nom commercial | |
| β-2-agonistes | Salbutamol | AIROMIR VENTOLINE VENTILASTIN | Formotérol | ASMELOR FORMOAIR FORADIL |
| Terbutaline | BRICANYL | Salmétérol Indacatérol Olodatérol | SEREVENT ONBREZ* STRIVERDI* | |
| anticholinergiques | Ipratropium | ATROVENT | Glycopyrronium Tiotropium Uméclidinium | SEEBRI* SPIRIVA* INCRUSE* |
| β-2-agonistes + anticholinergiques | Fénotérol 50 + Ipratropium 20 | BRONCHODUAL | Indacatérol + Glycopyrronium | ULTIBRO* |
| Olodatérol + Tiotropium | SPIOLTO* | |||
| Uméclidinium + Vilantérol | ANORO* | |||
| β-2-agonistes + corticostéroïde inhalé | Formotérol + Béclométasone | INNOVAIR FORMODUAL | ||
| Salmétérol + Fluticasone | SERETIDE | |||
| Formotérol + Budésonide | SYMBICORT DUORESP GIBITER | |||
| Vilantérol + Fluticasone | RELVAR REVINTY* | |||
| β-2-agonistes + anticholinergique + corticostéroïde inhalé (prescription initiale par le pneumologue) | Formotérol + Glycopyrronium + Béclométasone | TRIMBOW | ||
| Vilantérol + Uméclidinium + Fluticasone | TRELEGY ELEBRATO* | |||
| *Durée d'action de 24h, 1 seule prise par jour au lieu de 2. | ||||
- Traitements non recommandés :
- les corticoïdes inhalés pris isolément
- les corticoïdes oraux au long cours
- les agents mucolytiques
- les antileucotriènes
- les antitussifs (les antitussifs opiacés sont contre-indiqués)
- Cas particulier des bêtabloquants : les bêtabloquants cardiosélectifs peuvent être utilisés chez ces patients BPCO avec une surveillance chez les patients sévères.
Prise en charge d'une insuffisance respiratoire chronique grave
- Ces traitements relèvent de la compétence du pneumologue (prescription et renouvellement).
- Oxygénothérapie de longue durée : 15 heures/jour. Indiquée chez les patients non-fumeurs avec :
- PaO2 diurne < 55 mmHg
- PaO2 diurne entre 56-59 mmHg et 1 critère parmi : œdème périphérique, polyglobulie secondaire (Ht>55%), hypertension pulmonaire
- Ventilation non invasive.
- Transplantation pulmonaire.
- Pour plus de précisions, voir le traitement de l'insuffisance respiratoire chronique grave.
Suivi
- Suivi régulier pour adapter le traitement (désescalade médicamenteuse dès que possible)
- Rythme : consultation chez le médecin généraliste 1 à 3 mois après chaque changement thérapeutique et entre 1/an et 1/mois selon le stade de la BPCO
- Principaux éléments cliniques du suivi (pour le bilan initial, voir has0051f#sBilaninitial) :
- dyspnée (échelle mMRC ), SpO2, nombre d'exacerbations
- statut tabagique
- statut nutritionnel (poids, taille, IMC)
- tolérance et observance des traitements (dont technique d'utilisation du dispositif d'inhalation)
- comorbidités cardiovasculaires et psychiatriques
- qualité de vie
- Spirométrie 1 fois par an
Auteurs de la synthèse




