Trouble du spectre de l'autisme chez l'enfant et l'adolescent

Mise à jour par la HAS
12/01/2021
Thématiques
À retenir
- Le trouble du spectre de l'autisme (TSA) est l'un des troubles neurodéveloppementaux (TND)has0047f.
- Les critères diagnostiques actualisés du DSM-5 sont définis dans 2 dimensions symptomatiques :
- déficits persistants de la communication et des interactions sociales observés dans des contextes variés
- caractère restreint et répétitif des mouvements, des intérêts ou des activités
- L'objectif est un repérage et diagnostic précoce avant 4 ans pour favoriser le développement de l'enfant et ses apprentissages.
- La recherche des signes d'alerte doit être réalisée :
- au cours des examens obligatoires de suivi des enfants de 0 à 6 ans
- en cas d'inquiétude des parents
- Tout signe d'alerte doit donner lieu dans les 3 semaines à un examen approfondi du développement de l'enfant par le médecin assurant son suivi habituel, dans le cadre d'une consultation dédiée au repérage d'un TSA.
- En cas de risque de TSA confirmé :
- orienter immédiatement l'enfant vers une consultation à visée diagnostique spécialisée dans les TND auprès d'un professionnel de 2e ligne
- en attente de cette consultation spécialisée, débuter, dans les 3 mois, les interventions de proximité visant à stimuler le développement de l'enfant
Définition
- Le trouble du spectre de l'autisme (TSA) est classé parmi les troubles neurodéveloppementauxhas0047f.
- La classification la mieux actualisée aujourd'hui est celle du DSM-5.
- L'appellation « trouble du spectre de l'autisme (TSA) » du DSM-5 a remplacé celle de « troubles envahissants du développement (TED) » dans le DSM-4 qui recouvrait le trouble autistique, le syndrome d'Asperger, le trouble envahissant du développement non spécifié, le trouble désintégratif de l'enfance et le syndrome de Rett.
- Les critères diagnostiques actualisés du DSM-5sont définis dans 2 dimensions symptomatiques :
- déficits persistants de la communication et des interactions sociales observés dans des contextes variés
- caractère restreint et répétitif des mouvements, des intérêts ou des activités
- Cette définition dimensionnelle, est complétée par un niveau de sévérité selon le niveau de l'aide requise.
- La définition nécessite de spécifier si les conditions suivantes sont associées au TSA :
- déficit intellectuel
- altération du langage
- pathologie médicale ou génétique connue ou facteur environnemental
- autre trouble développemental, mental ou comportemental
- ou catatonie
Signes d'alerte
Tout signe d'alerte doit donner lieu dans les 3 semaines à un examen approfondi du développement de l'enfant, dans le cadre d'une consultation dédiée (une cotation dédiée permet la prise en charge à 100%).
Qui peut les rechercher ?
- La recherche des signes d'alerte peut être mise en œuvre par tout acteur :
- les parents
- tout professionnel de santé (médecin généraliste, médecin en PMI, médecin scolaire, etc.)
- tout professionnel en contact avec des enfants (enseignant, professionnel de la petite enfance, psychologue, etc.)
Quand les rechercher ?
- La recherche des signes d'alerte doit être réalisée :
- au cours des examens obligatoires de suivi des enfants de 0 à 6 ans
- en cas d'inquiétude des parents
- Une consultation à 18 mois est notamment recommandée car il s'agit d'un âge clé où l'on constate assez souvent des signes d'appel pour un trouble du spectre de l'autisme avec un arrêt voire une régression du développement du langage et de la communication. AE
- Le repérage des signes d'alerte de TSA peut être plus tardif :
- dans l'enfance, voire à l'adolescence, en l'absence de trouble du développement de l'intelligence ou en cas de symptomatologie autistique de faible intensité
- chez les filles par rapport aux garçons, en raison d'une présentation clinique plus fruste
Signes d'alerte majeurs de TSA
Tableau 1. Signes d'alerte majeurs de trouble du spectre autistique
| Quel que soit l'âge | ||
| - Inquiétude des parents concernant le développement de leur enfant, notamment en termes de communication sociale et de langage - Régression des habiletés langagières ou relationnelles, en l'absence d'anomalie à l'examen neurologique | ||
| Chez le jeune enfant | ||
| - Absence | de babillage, de pointage à distance ou d'autres gestes sociaux pour communiquer (faire coucou, au revoir, etc.) | âge ≥ 12 mois |
| de mots | âge ≥ 18 mois | |
| d'association de mots (non écholaliques) | âge ≥ 24 mois | |
Autres signes d'alerte
Avant l'âge de 18 mois
- Aucun marqueur pathognomonique d'évolution vers un TSA
- Certaines difficultés / particularités non liées à la communication peuvent avoir valeur d'indices précoces d'un trouble du neurodéveloppement (TND) :
- niveau de vigilance : « enfant trop calme ou irritable »
- sommeil : délais excessifs d'endormissements ou réveils
- diversification alimentaire : refus de textures ou aliments nouveaux, rituels alimentaires
- régulation des émotions : crises de colère inexpliquées ; ajustement tonico-postural : « n'aime pas » être pris dans les bras
- développement du répertoire moteur
- exploration inhabituelle des « objets » de l'environnement, humain et physique, quelle que soit la modalité sensorielle mobilisée
Autour de l'âge de 18 mois
- Les signes d'alerte sont plus facilement identifiables.
- Association d'au moins 2 difficultés dans :
- l'engagement relationnel
- l'attention et la réciprocité sociale (initiation, réponse et maintien de l'attention conjointe, regard adressé, sourire partagé, pointage à distance coordonné avec le regard)
- la réactivité sociale (réponse au prénom)
- le langage réceptif (compréhension de consignes simples) et expressif (syllabes répétées, puis utilisation régulière et adaptée de plusieurs mots)
- les jeux socio-imitatifs et symboliques
- les réponses sensorielles (recherche ou évitement de sensations)
De l'âge de 18 mois jusqu'à l'adolescence
- Tout signe d'alerte ou de difficultés relationnelles précoces et persistantes combinées à des particularités dans le comportement et les intérêts prenant un caractère anormalement répétitif, restreint et stéréotypé
Outils d'aide au repérage
Tableau 2. Outils d'aide au repérage de signes de trouble du spectre autistique
Consultation dédiée au repérage de signes de TSA
Enfants concernés
- Tout enfant avec des signes d'alerte de TSA, dont toute inquiétude des parents concernant le développement de l'enfant notamment en terme de communication sociale et de langage
- Les enfants nés prématurément ou exposés à des facteurs de risque pendant la grossesse (médicaments type antiépileptique, psychotrope ; toxiques type alcool ; etc.)
- Les fratries d'enfants avec TSA dès la fin de la 1ère année
Modalité
- La démarche de repérage recommandée comprend un examen clinique approfondi du développement de l'enfant dans le cadre d'une consultation dédiée au repérage de signes de TSA.
- Cet examen peut s'appuyer sur la passation d'outils de repérage adaptés à l'âge de l'enfant (voir Tableau 3 , liste non exhaustive).
Tableau 3. Outils de repérage de signes de trouble du spectre autistique
| Outil | Age | Accès |
| Chez le jeune enfant | ||
| M-CHAT (Modified Checklist Autism for Toddlers) | 16 - 30 mois | Lien |
| En cas de M-CHAT positif, faire M-CHAT R/F (Modified Checklist Autism for Toddlers Révisé/Follow-up) | 18 - 24 mois | Lien |
| SCQ (Questionnaire de communication sociale) | Dès 4 ans (avec âge mental > 2 ans) | - |
| Chez l'enfant et l'adolescent | ||
| ASSQ (Autism Spectrum Screening Questionnaire) | enfant adolescent | Lien |
| AQ (Autism-spectrum Quotient) | 12 - 15 ans | - |
| SRS-2 (Social Responsiveness Scale) | 2,5 ans - adulte | - |
Orientation selon les résultats de la consultation dédiée
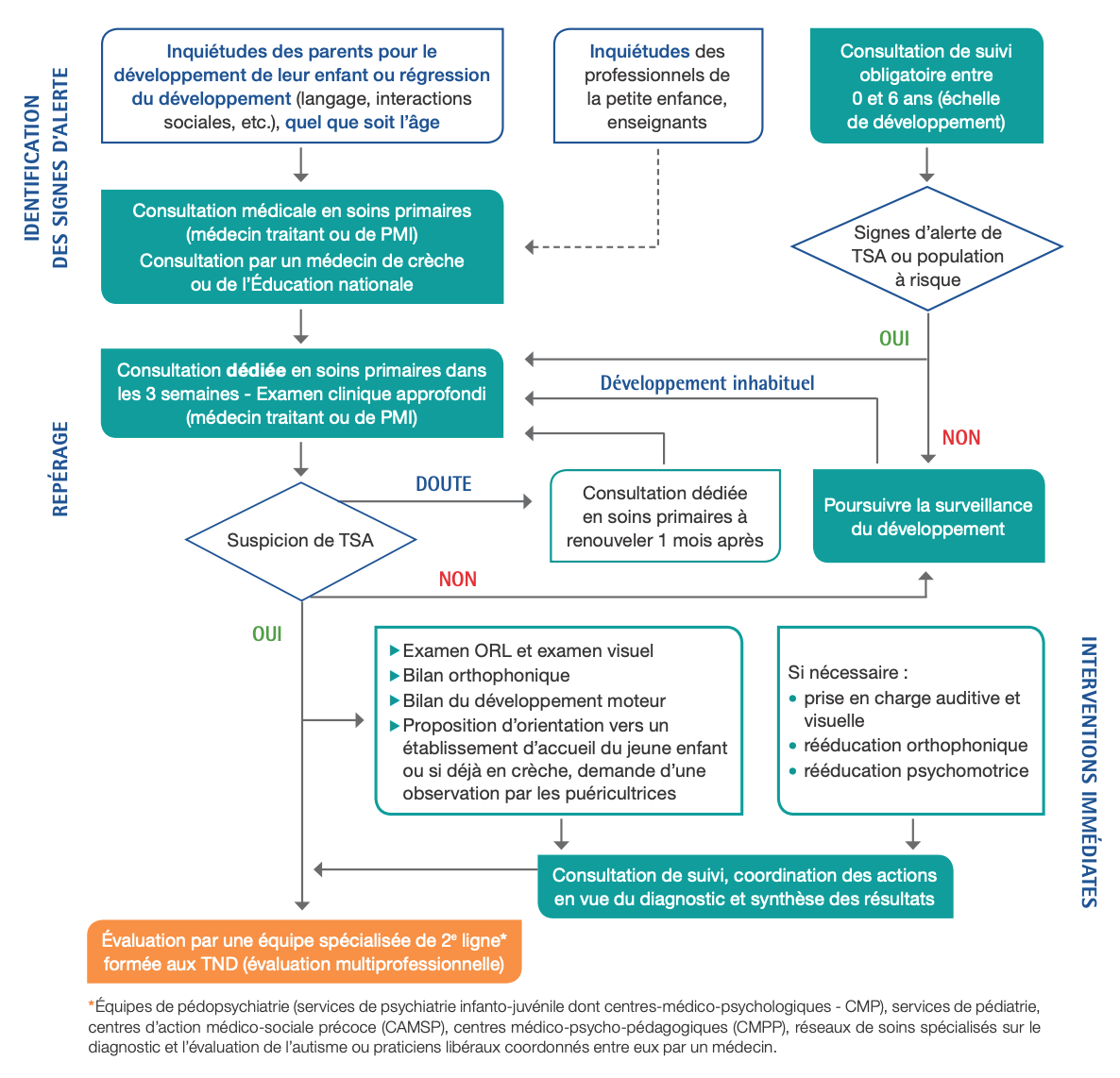
Voir algorithme Figure 1
Risque de TSA confirmé
- L'enfant doit être orienté immédiatement vers une consultation à visée diagnostique spécialisée dans les troubles du neurodéveloppement (TND) auprès d'un professionnel de 2e ligne (pédopsychiatre et/ou pédiatre...).
- Alors que le diagnostic de trouble du spectre autistique (TSA) n'est pas encore confirmé, il est souhaitable d'annoncer un diagnostic provisoire de troubles du neurodéveloppement.
- La consultation dédiée conduit à la mise en place des interventions de proximité dans les 3 mois dans l'attente de la consultation spécialisée :
- consultation ORL et ophtalmologique (ou orthoptique)
- bilan orthophonique de la communication et du langage oral et rééducation si nécessaire
- bilan du développement moteur chez un psychomotricien, un kinésithérapeute ou un ergothérapeute
- proposition d'une orientation des jeunes enfants en multi-accueil, régulier ou d'urgence, avec transmission des observations faites par les équipes avec l'accord des parents.
- Une consultation de suivi est nécessaire afin de coordonner les actions (une cotation dédiée permet la prise en charge à 100%).
Si le risque de TSA n'est pas confirmé lors du repérage
- La surveillance du développement doit être poursuivie au cours du suivi médical habituel de l'enfant.
- En cas de doute sur le résultat, un nouvel examen approfondi doit être réalisé à 1 mois.
- En cas d'inquiétude persistante des parents, ces derniers doivent avoir la liberté de prendre un 2e avis. Il est alors nécessaire que le médecin ayant procédé au 1er examen donne par écrit ses observations médicales.
Diagnostic de TSA
- Le diagnostic de TND puis de TSA n'est effectué que par des professionnels ou équipes spécialisés, dits de 2ème ligne :
- pédopsychiatres, pédiatres,
- centres médicopsychologiques (CMP), centres d'action médicosociale précoce (CAMSP), centre médicopsychopédagogique (CMPP), réseaux de soins spécialisés.
- Les centres de ressources autisme (CRA), dits de 3ème ligne, sont préférentiellement dédiés aux situations diagnostiques complexes suivantes :
- diagnostic différentiel difficile à établir
- troubles associés multiples, développementaux, somatiques, sensoriels, comportementaux, psychiatriques
- situations particulières : intrication importante avec des troubles psychiatriques ou avec un trouble sévère du développement de l'intelligence ; présentation clinique atténuée ou repérée tardivement ; tableaux cliniques atypiques...
- désaccord sur le plan diagnostique.
- La démarche diagnostique est progressive, graduée, se faisant sur une durée variable.
- L'annonce du diagnostic initial de TSA est effectuée à l'issue des bilans pluriprofessionnels par le médecin qui coordonne la démarche.
- Avant cette étape et alors que le diagnostic de TSA n'est pas encore confirmé, il est souhaitable de poser et annoncer un diagnostic provisoire de troubles du neurodéveloppement assorti d'un diagnostic fonctionnel (voir Définition ) précisant les altérations de fonction ou les troubles invalidants de la santé permettant :
- la mise en place d'interventions
- l'ouverture de droits via les MDPH et l'Assurance maladie (ALD 23 - Affections psychiatriques de longue durée)
Diagnostics différentiels
- Chez l'enfant, les diagnostics différentiels sont :
- troubles sensoriels (surdité, cécité)
- états de marasme dans un contexte de carence affective grave avec trouble réactionnel de l'attachement
- troubles de la communication (langage, communication sociale/pragmatique)
- retard global du développement et trouble du développement intellectuel sans TSA
- trouble déficit de l'attention et hyperactivité (TDAH)has0068f
- trouble de l'anxiété sociale (phobie sociale)
- certaines formes d'épilepsie (syndrome de Landau-Kleffner)
- mutisme sélectif
- syndrome de Rett
- La plupart des diagnostics associés à l'autisme peuvent constituer un diagnostic différentiel, à part le mutisme et le trouble de la communication sociale qui sont des diagnostics exclusifs.
- Chez le grand enfant et l'adolescent, les diagnostics différentiels sont :
- trouble obsessionnel compulsif (TOC)
- schizophrénie
Auteurs de la synthèse